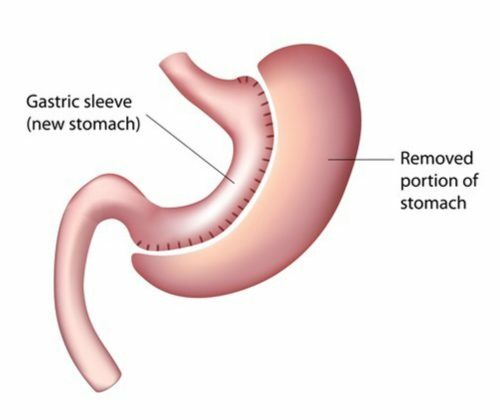
Les critères de remboursement
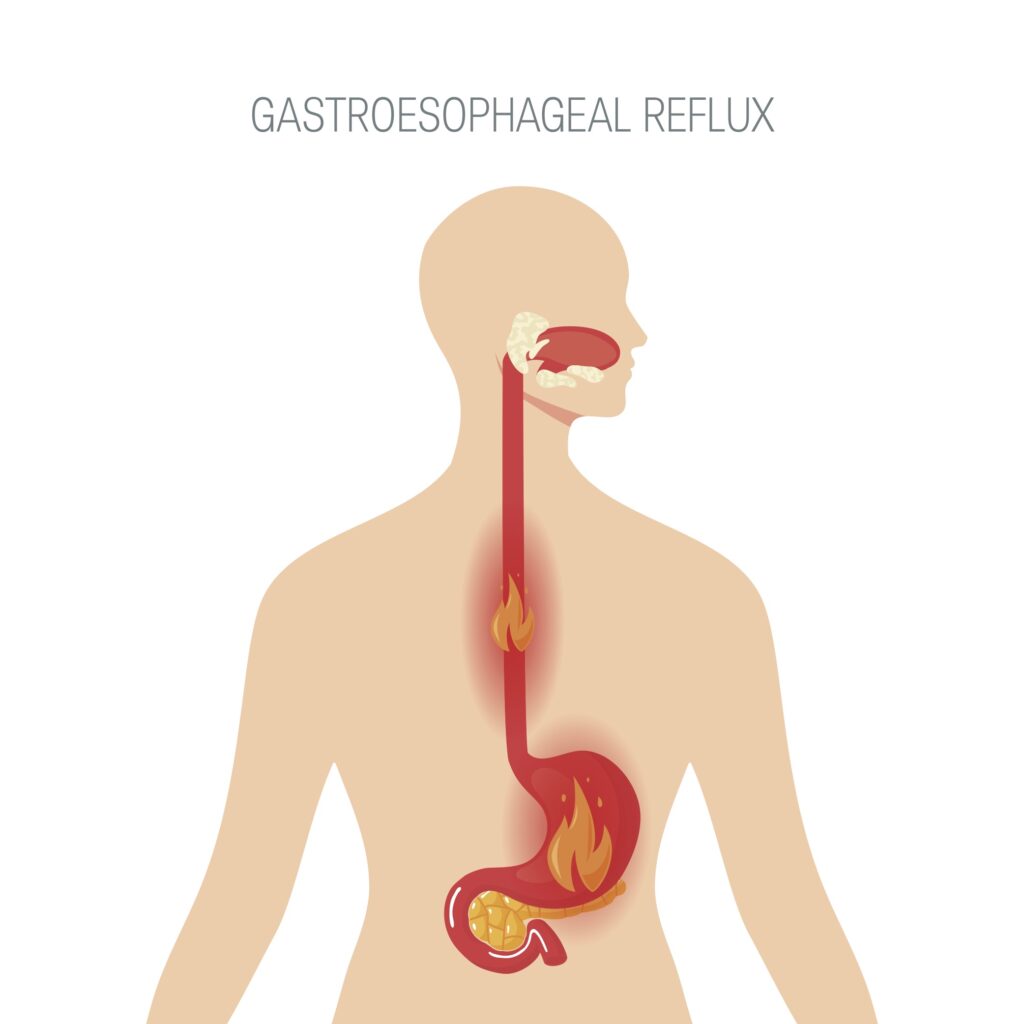
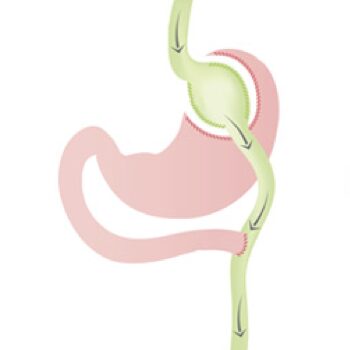
Chirurgie de l'obésitéQuels sont les critères de remboursement de la chirurgie de l’obésité ? Puis-je être opéré ? L’INAMI (Institut National d’Assurance Maladie Invalidité) défini strictement les conditions de remboursement par l’article 14 d de l’annexe à l’arrêté royal du 14 septembre... Lire plus